Ⅶ-● 訴訟による解決-裁判例解説
脳脊髄液減少症/低髄液圧症候群
- 1 問題の所在
- ―損害保険会社がそもそも本症例の発症を認めない→賠償額が大幅に減額―
- (1)脳脊髄液減少症/低髄液圧症候群とは何か
- (2)治療方法
- (3)問題点-評価が定まっておらず、ブラッドパッチ治療費を巡り紛争になりがち
- (4)脳脊髄液減少症を発症したと疑われる場合、どうすればよいのか
- 2 裁判例の紹介
- (1)従来の裁判所の基本的な姿勢
- (2)注目すべき裁判例(横浜地裁判決)
- (3)近時の参考裁判例
- 3 脳脊髄液減少症についての補足説明
- (1)主な症状
- (2)診断方法
- (3)診断基準
- 4 おわりに
1 問題の所在
(1)脳脊髄液減少症/低髄液圧症候群とは何か-とてもお気の毒な病状
交通事故などによる外傷によって、脳脊髄液腔から脳脊髄液(髄液)が持続的・断続的に漏れ出すことによって脳脊髄液が減少し、頭痛、頚部痛、めまい、耳鳴り、視機能障害、倦怠など様々な症状が生じる疾患のことをいいます。
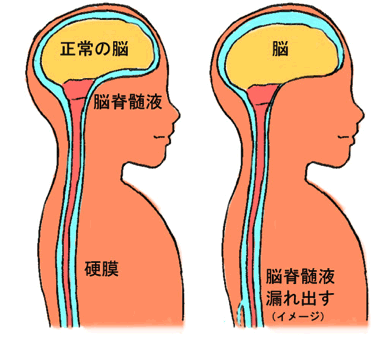
この疾患には、「低髄液圧症候群」という別の呼称が用いられることもあります。低脊髄液圧にならないものの同様の病状を発する事例も多いため、本書面では「脳脊髄液減少症」という用語を用いて説明します。
「脳脊髄液減少症」「ブログ」等というキーワードで検索をすると、世間では余り知られているとは言い難いこの病状を抱え、孤独に苦しまれている方々が大勢いることがわかります。お気の毒で、読んでいて涙が出てきそうになります。
(2)治療方法-ブラッドパッチ(硬膜外自家血注入)-自分の血を抜いて、身体に戻して蓋にするようなイメージ
脳脊髄液減少症の症状を改善させるためには、減少してしまった脳脊髄液を増加させることが必要になります。
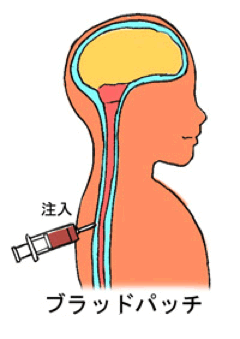
その方法として現在最も有効であるとされている治療方法は、ブラッドパッチ(硬膜外自家血注入)です。
ブラッドパッチ(硬膜外自家血注入)とは、患者本人の静脈血を20~50ml採取し、採取した血液を硬膜外針という器具で硬膜と背骨の間にある脂肪組織に注入し、注入された血液の成分がノリの役割を果たし、髄液の漏れた部分をふさぎ、以後の髄液の漏出を止めることによって脳脊髄液を増加させるというものです。
このほかに、ブラッドパッチとほぼ同様の方法で、有効持続時間は短いものの、副作用が少ない治療方法として、生食パッチ(硬膜外生理食塩水注入)もあります。
(3)問題点-評価が定まっておらず、ブラッドパッチ治療費等を巡り紛争になりがち
ア 病状やブラッドパッチ治療につき医学界でもはっきりとは定まった評価がないこと
脳脊髄液減少症が発症すると、被害者には頭痛、頚部痛、めまい、耳鳴り、視機能障害、倦怠など様々なひどい症状が生じているのに対して、加害者側の損害保険会社は、医学界でも定まった評価のない脳脊髄液減少症の発症を正面から認めようとしないのです。
ブラッドパッチなどの治療が行われることで、脳脊髄液減少症を発症した患者の治療費は相当高額となりますが、脳脊髄液減少症を認めない損害保険会社は、その治療費の支払いを拒否します。つまり、患者側としては実際に必要となっている治療費の支払いを巡って紛争となるのです。
イ 被害者側にとっては藁をも掴むような思いで治療を希望する心情であること
ここで、脳脊髄液減少症を発症している場合、起立性頭痛やめまいなどひどい症状に悩まされることになるので、被害者としては、病状を緩和すると聞けば藁をも掴むような思いで速やかな検査及び治療を希望するのが人の情というものですが、前述の通り保険会社は脳脊髄液減少症に関する治療費等の支払を認めません。
となると、検査・治療を受けるためには、患者である被害者が自らの費用負担で検査を受けざるを得なかったり、費用負担への不安から、治療を受けることを諦めざるを得なかったりします。
ウ 健康保険制度の運用の変更
殊に従前の健康保険制度の運用では、ブラッドパッチは保険適用の対象外とされていたために、ただでさえ高額な医療費を100%本人が負担しなくてはなりませんでした。場合によっては、高額な費用を支払えないがために、重い症状に苦しみながらも治療を断念せざるを得ないという方も少なからずいたようです。
このような状況を受けて、厚生労働省は、平成24年5月17日、脳脊髄液減少症の最も一般的な治療法とされているブラッドパッチ療法について、費用の一部が保険適用される「先進医療」として認めるとの発表を行いました。
「先進医療」として保険適用を受けられることになり、患者の負担は軽減されましたが、それでも高額な医療費の負担であることには変わりはありませんが、一歩前進したといえるでしょう。根本的には、任意保険会社の対応が原則支払と変わってくれるに越したことはありませんが。
「先進医療」の適用を受けるためには、厚生労働省の基準を充たした医療機関で治療を受けることが条件とされていますので、治療を受けようとお考えの方は、その病院が厚労省の基準を充たしているかを必ず確認してください。
治療費の支払以外にも、保険会社との間では、残存した後遺障害について、その有無や程度、ひいては労働能力喪失の程度を巡っても紛争となることが予想されます。

(4)脳脊髄液減少症を発症したと疑われる場合どうすればよいのか
脳脊髄液減少症について、損害保険会社と紛争となった場合、最終的には裁判によって解決するほかなく、裁判所を納得させるためには、被害者が当該交通事故によって脳脊髄液減少症を発症し、治療費が必要かつ相当であることなどを立証していかなくてはなりません。そのためにはどのようなことに注意すればよいのでしょうか。
ア 証拠を上手に固める-起立性頭痛(体位変動性の症状)の診断と画像所見
まずは、発症が疑われたら、なるべく早い段階で、脳脊髄液減少症(低髄液圧症候群)の専門医のいる病院を受診することです。脳脊髄液減少症については、その診断方法が難しいということもあり、専門医でなければ見逃されてしまうことも十分に考えられますから、早い段階で専門医を受診することが必要となります。
そのうえで、
・起立性頭痛や体位変動性の症状があるとの診断をうけること
・RI脳槽・脊髄腔シンチグラフィーやCT・MRミエログラフィー等の画像診断
が後の裁判で脳脊髄液減少症と認められるために重要な証拠となります。
起立性頭痛とは、立っている状態や座った状態を一定時間保っていると頭痛が増悪し、横になると症状が軽くなるというものです。体位変動性の症状の一つといえます。
起立性頭痛は、単なる頭痛とは異なり、脳脊髄液減少症に特徴的な症状なので、事故直後の診断医に対しても、単に頭痛があると訴えるだけでなく、どのような場合に頭痛が生じたりひどくなったりするのかという点まで具体的に告げて、その内容をカルテ等に記載してもらえば、そのカルテ等の記載が重要な証拠となります。
イ 事故態様、事故状況についても何らかの記録を残しておく
また、事故の態様として、受傷態様が相当程度重大であることが大きなカギを握ります。脳脊髄液減少症の発症を肯定した裁判例は、外傷性硬膜血腫を負ったり、顔面や腰椎を骨折するなど、頭部や腰部といった身体への非常に強い衝撃が加えられた事案でした。これが何を意味するのかというと、やはり、交通事故によって髄液漏出が発生したのだと言えなくてはならないので、そのためには、髄液漏出を起こしても「不思議でない」ほどの衝撃が頭部や腰部に加えられたことが有力な事実をなるのです。

事故態様を立証するのに最も有用なのは、事故に関して警察官が作成する「実況見分調書」ですが、事故直後に(なるべく記憶が鮮明なうちに)受診した医師にもできる限り詳しい事故状況を伝えて、診断書にその旨を記載してもらうことも重要です。
起立性頭痛については、これが認められなければ脳脊髄液減少症を発症したとは言えないとした裁判例も多数存在します。ですから、専門医を受診し上記2つの点とできれば事故態様についての証拠についても収集しておくことが重要です。
2 裁判例の紹介
交通事故による脳脊髄液減少症の問題については、多くの交通事故訴訟において争われてきた問題です。裁判所の認定手法や基本的な考え方をご説明します。
(1)従来の裁判所の基本的な姿勢-否定的なものが圧倒的に多い

ア ポイント-起立性頭痛の症状の有無、ブラッドパッチが功を奏したか否か
これまで多くの裁判所において、脳脊髄液減少症に関する判決が出されていますが、基本的な趨勢としては、残念ながら否定的なものが圧倒的に多いのです。
その理由としては、多くの裁判所が「国際頭痛学会の分類」と「日本脳神経外傷学会」が脳脊髄液減少症の診断基準として挙げている「起立性頭痛」の症状が、【裁判所に提出された証拠の上では】認められないとして否定しているものが多く見受けられます。
また、脳脊髄液減少症に対する最も効果的な治療法とされているブラッドパッチを施行したことによって症状が緩和しているといえるかどうかという点も重視した裁判例も多く見受けられます。
イ せいぜい後遺障害14級相当として事件処理しているものが多い
裁判例の多くは、脳脊髄液減少症の発症自体は否定しますが、現に被害者に残存している神経症状等について、「局部に神経症状を残すもの」として、後遺障害等級14級相当であると判断し、その基準による賠償額算出を行っています。
これらの結論は、裁判前に任意保険会社からの提案をそのまま受け入れて示談してしまうよりは、金額的にも幾分は増額すると思われますが、金額的に大幅に増額することはほとんど望むことはできません。脳脊髄液減少症の発症を認定されるか・されないかによって、大きな差が生まれることになるのです。
(2)注目される裁判例(平成24年7月31日の横浜地裁判決)
脳脊髄液減少症が争われた裁判の中で否定例が多数を占めているという状況であることはすでに説明しましたが、その中で、先ほども少し触れましたが、平成24年7月31日、横浜地方裁判所において、画期的ともいえる判決が出されました。ただし、同裁判例においても、脳脊髄液減少症を正面から肯定したうえで賠償額を決定しているわけではないことに注意が必要となりますが、以下詳しく見ていきましょう。
【事案の概要】
交通事故被害者である原告が、自転車に乗り、信号機の設置されていない交差点に進入したところ、右方向から進行してきた被告運転の自動車に衝突され、脳脊髄液減少症を発症したとして損害賠償請求をしたという事案
【主な争点】
① 原告が脳脊髄液減少症を発症しているといえるか
② 原告の後遺障害の内容・程度
【原告の通院・診断・症状の経過】
| ① | A病院 平成17年6月8日救急搬送、頭痛の訴え無し、CT検査異常なし、頚椎捻挫等診断 |
|---|---|
| ② | B病院 平成17年6月9日から平成20年2月28日まで通院、X線検査異常なし、頭痛訴えはまばら、外傷性頸部捻挫、末梢神経障害と診断 |
| ③ | C病院 平成17年7月19日リハビリテーション科通院、外傷性頸部捻挫と診断 |
| ④ | D病院 平成17年12月19日脳神経外科通院を開始、MRI上、低髄液圧症の所見・器質的病変もなかったが、低髄液圧症様症状持続のため平成18年11月9日、1回目のブラッドパッチ施行で低髄液圧症状著明改善、その後症状再発し、平成19年2月1日に頸部、同年5月24日腰部の各ブラッドパッチ施行も症状は一過性に軽減、平成19年7月30日から同年8月10日まで入院し、頸部に頸部硬膜外持続ブロックの施術を受け、一定期間症状軽減するも、再び症状が悪化し、担当医師は、平成19年11月15日、自動車損害賠償責任保険後遺障害診断書を作成、傷病名は、頸腕症候群と低髄液圧症候群の疑い また、同院において、原告の症状として起立性頭痛と診断される 平成20年8月18日、RI脳槽シンチグラフィー検査で、6時間後及び25時間後の状態を撮影するも医師2名が、髄液漏れの所見はないと判断 |
| ⑤ | E病院 平成20年11月5日通院開始、平成20年12月1日頭部のMR検査では異常なしと診断、平成20年12月1日RI脳槽シンチグラフィー検査では、1時間後に膀胱内にRI集積、3時間後及び6時間後腰椎部からの漏れ画像、RI残存率は24時間後で17.2%、平成20年12月2日ブラッドパッチ施行後症状改善傾向で担当医師は平成21年3月2日復職可能診断、平成22年6月2日RI脳槽シンチグラフィー検査結果では6時間後膀胱内のRI集積あるも髄液漏出所見なし、24時間後RI残存率31%、 |
【争点①についての裁判所の判断要素と結論】
| ① | 起立性頭痛であると診断されていること |
|---|---|
| ② | 厚労省中間報告基準における参考所見が複数みられること (腰部両側対称性のRI集積、頭蓋骨内の静脈が拡張) |
| ③ | ブラッドパッチが一定程度の効果が得られたこと |
上記①乃至③が認められることからすれば、「原告に脳脊髄液減少症の疑いが相当程度あるということができる。」と判断 |
|
【争点②についての裁判所の判断要素と結論】
| a | 原告には、本件事故により、頚部受傷後の頭痛、項頚部痛、入痛などの神経症状が残存し、その症状の影響で事故後、休職と復職を繰り返し、平成21年10月27日頃の休職後仕事に就くことができず、鎮痛作用のかなり強い鎮痛剤を継続的に使用していることからその痛みの程度は著しいものと言える |
|---|---|
| b | aの症状は脳脊髄液減少症による可能性が相当程度あることや、仮にそうでないとしても、原告には既往症がなく、事故態様を勘案すれば、aのような重い神経症状は本件事故によるものと認められる |
| c | 以上からすれば、原告に残存した症状は、「神経系統の機能又は精神に傷害を残し、服することができる労務が相当な程度に制限されるもの」として自賠法に定める後遺障害等級9号10号に該当する |
【本判決のポイント】
本判決は、脳脊髄液減少症を正面から肯定した裁判例ではないということに注意が必要です。それを踏まえた上で、今後の同様の裁判に与える影響を考えてみましょう。 |
| 本裁判所は、原告が脳脊髄液減少症を発症したといえるか否かの判断基準として、厚労省の中間報告基準を採用しました。また、中間報告基準より以前に作成された基準については、その信頼性が中間報告基準に及ばないとする一方で、起立性頭痛を脳脊髄液減少症の症状としている点で参考になるとしています。 |
| そのうえで、原告の症状と診断結果を詳細に検討し、厚労省の中間報告基準の示すRI脳槽シンチグラフィーやMRミエログラフィー等の画像診断基準を充たす所見は得られていないものの、同基準が参考としている所見が複数みられることを指摘し、脳脊髄液減少症発症の疑いが相当程度あると判断するに至っています。 |
| また、原告の脳脊髄液減少症発症を補強する事実として、脳脊髄液減少症の典型的症状である起立性頭痛がみられていることと脳脊髄液減少症の治療法として最も有効とされているブラッドパッチに一定程度の効果がみられたことを挙げています。 |
| 本判決が脳脊髄液減少症の診断基準として、厚労省の中間報告基準が最も信頼できる基準であるとしたことによって、今後の裁判実務において、脳脊髄液減少症の症状を発症した疑いのある被害者について、厚労省が作成した中間報告基準を充たす画像所見が得られれば、脳脊髄液減少症を肯定する判断がなされることになると思われます。 |
| しかし、同基準の信頼性が高められれば、基準を充たすとまでは言えない所見しか得られていない場合には脳脊髄液減少症の発症を完全に否定されてしまうことになりかねません。 |
| 本判決は、脳脊髄液減少症の診断基準として、厚労省の中間報告基準を用いるべきであるとしながらも、同基準を充たす画像所見が得られていないケースについても脳脊髄液減少症という病態を発症したか否かではなく、 |
本質的な審理対象として、原告に実際に生じている具体的症状(頭痛、後頚部痛、背痛など)とその程度、症状が原告の労働能力に与えている影響(労働能力喪失割合)などを詳細に分析した上で後遺障害の等級を認定し、賠償額を算定したという画期的な判決であるということができるでしょう。
ポイントは、脳脊髄液減少症の発症が認められる(認められない)から後遺障害等級何級相当であるという形式的な判断手法ではなく、原告に生じている具体的症状を詳しく分析・認定するという手法をとった点にあるといえます。
本判決の判断の背景には、被害者に発症している症状が重篤であることから、被害者救済の視点が多分にあったのではないかと推測されますので、同様の事案であっても、他の裁判所で本判決と同様の結論が導かれるかについては疑問が残ります。
(3)近時の参考裁判例-平成25年4月16日の和歌山地裁判決-労災事故による脳脊髄液減少症の発症を認めた。
ここでもう一つ、最近出された裁判例を紹介したいと思います。
これから紹介する裁判例は、交通事故の損害賠償に関するものではなく、労災事故における労災認定に関する裁判例ですが、脳脊髄液減少症に関する事案なので紹介させていただきたいと思います。和歌山地裁の平成25年4月16日の判決です。
結論として、本判決は、原告の本件労災事故による脳脊髄液減少症の発症を認め、同症による原告の症状をもとに障害等級第2級相当と認定し、労基署の認定を覆しました。
【事案の概要】
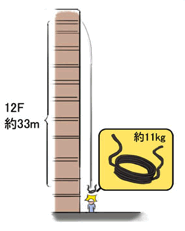
建設工事現場の12階から仮設用電源線が頭上に落下してきたという業務上の事故により、脳脊髄液漏出症が発症したとする原告が、労働基準監督署長から、障害等級12級の12号に対応する傷害補償一時金の支給決定処分を受けました。
この処分に対して、原告の症状によれば、障害等級1級又は2級とすべきであったとして、本件処分の取り消しを求めるとともに、労働基準監督署長に対して、障害等級1級又は2級を前提とした障害年金及び介護補償給付の支給決定の義務付けを求めて訴えを提起したという事案です。
当初管轄の労働基準監督署長は、本件労災事故直後から一貫して頚部から肩にかけて残存する疼痛等についてのみ「局部に頑固な神経症状を残すもの」として障害等級12級
等級12級に該当すると判断しましたが、脳脊髄液減少症に基づく症状については、認定にあたり考慮していませんでした。

【争点】
①原告は、脳脊髄液減少症を発症したといえるか。
②本件災害と脳脊髄液減少症との因果関係
③原告の症状と脳脊髄液減少症との因果関係
【原告の通院・診断・症状の経過】
本件の原告は、労災事故がH14.9.7に発生し、症状固定に至ったのは、事故から3年近く経過したH17.7.4です。さらに、髄液漏出結果の得られた脳槽シンチグラフィー検査が施行されたのは、さらに1年以上経過したH18.12.18でした。
事故直後の診断では、頚部挫傷による頭頚部痛や下肢の脱力感という症状でしたが、時間が経過するにつれて、次第に下肢の脱力感がひどくなり、全身の痛みや四肢のしびれへと症状は悪化していきました。そして、症状固定に至る3か月ほど前には、独力で起立・歩行することができなくなり、両手の握力も0kgとなりました。つまり、事故直後から徐々に症状が進行していき、最終的には、「生命維持に必要な身の回りの処理の動作について随時介護を要する」状態となったのです。
こういった点をとらえて、国(労基署)は、「原告が脳脊髄液減少症に罹患したとはいえない。」、「脳脊髄液減少症と本件労災事故には因果関係がない。」、「原告の症状と脳脊髄液減少症には因果関係がない。」などと主張し裁判の争点となったのです。
では、上記争点について、裁判所がどのような認定を行ったのかについて、具体的に見ていきましょう。
【争点①について】-原告は、脳脊髄液減少症を発症したといえるか-肯定
(裁判所の判断)
脳脊髄液減少症を発症したか否かの診断基準として、裁判所は、厚生労働省中間報告基準を採用しました。
そのうえで、原告の脳槽シンチグラフィー検査の結果、
| 「非対称性のRIの異常集積」← 厚労省基準で「疑」所見とされる |
| 「RI注入24時間後の画像により円蓋部のRI集積が遅延している、つまり、脳脊髄液循環不全」←「疑」所見と合わせると「強疑」所見となる。 |
| 「RI注入後2時間半以内の膀胱内RI集積」← 厚労省基準で参考所見とされる |
が認められるので、脳脊髄液漏出の「強疑」所見があることと参考所見があることを併せて考え、原告が脳脊髄液減少症を発症している蓋然性は高いと判断しました。
(国の主張)
これに対して、国(労基署)から、原告にはⅰ)起立性頭痛がないこと、ⅱ)ブラッドパッチによって症状が改善されていないことから、脳脊髄液減少症ではないとの主張がなされました。
この主張に対しては、ⅰ)起立性頭痛のある者は脳脊髄液漏出の疑いが強いと推測されているにすぎず、厚労省基準は、起立性頭痛を脳脊髄液漏出の要件としていない、ⅱ)ブラッドパッチによる症状の改善がなければ脳脊髄液減少症と診断しないという考え方が問題視され、厚労省による研究が進められたという経緯と相反する、として退けました。
【争点②について】-本件災害と脳脊髄液減少症との因果関係-事故態様と症状の一貫性から肯定
本件労災事故と原告の脳脊髄液減少症との間の因果関係が認められるか否かは、本件労災事故の態様と原告の本件労災事故後の症状経過(脳槽シンチグラフィー検査の施行まで)により判断されるとしました。
本件労災事故の事故態様としては、重さ約11kgの電線が約33m上から原告の頭上に落下したというものであり、相当強度の衝撃が原告の頭部から頚部にかけて加えられており、脳脊髄液減少症を発症の契機となったことは十分に考えられるし、事故後の原告の症状は、頭痛・頭頚部痛・下肢の脱力感を一貫した主症状として徐々に両手のしびれ、四肢のしびれへと症状が悪化していったものであることから、本件労災事故と脳脊髄液減少症の因果関係は肯定されると判断しました。
【争点③について】-原告の症状と脳脊髄液減少症との因果関係-肯定
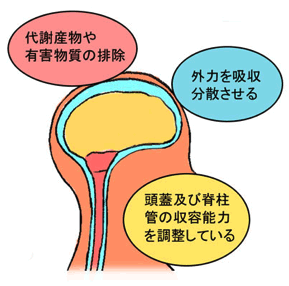
この点については、裁判所は、脳脊髄液の漏出と原告症状の因果関係を科学的に証明することはできないとしながらも、ⅰ)中枢神経系にはリンパ管が存在しないから、脳脊髄液を介した代謝産物や有害物質の排除が中枢神経系の正常な機能を保つための重要な役割を担っていること、ⅱ)脳脊髄液が中枢神経系を危険にさらす外力を吸収分散させる緩衝器として働き中枢神経系を物理的に保護していると考えられること、ⅲ)脳脊髄液の量の変化が頭蓋及び脊柱管の収容能力を調整していることなどの脳脊髄液の持つ働きから、脳脊髄液が恒常的に漏出すれば神経系統の機能に著しい障害を惹起する可能性は十分に考えられるとし、原告には、現に、下肢の脱力による歩行障害や知覚異常、握力・筋力低下が確認されており、原告の神経系統の機能に障害が生じていることを裏付けているのだから、原告には、脳脊髄液の恒常的な漏出という「せき髄症状」のために、「生命維持に必要な身のまわりの処理の動作について、随時介護を要する」状態にあると認定しました。したがって、原告は障害等級第2級の2の2に該当する者であると結論付けました。
【本判決のポイント】
本判決は、先立って横浜地裁で出された判決と同様に、脳脊髄液減少症の診断基準として、「厚生労働省研究班の中間報告基準」を採用しました。厚労省の基準が作成される以前から診断基準はいくつかありましたが,厚労省の基準が作成されるに至った経緯などから同基準を重視すべきとしたのです。
今後、同基準(「厚生労働省研究班の中間報告基準」)は、裁判実務においても脳脊髄液減少症の診断基準としてスタンダードな基準として用いられることになると予想されます。
本判決が横浜地裁判決と異なる点は、起立性頭痛の有無とブラッドパッチ治療の効果について重要視しなかったことです。両者の違いは、横浜地裁のケースは、厚労省の基準における「疑」所見がなく、参考所見が複数あるにとどまっていたのに対し、本判決の事例は、脳槽シンチグラフィー検査結果として、厚労省基準を充たす「疑」所見があり、参考所見も見られたことにあると思われます。
本事例は、労災事故から3年以上も経過した時点で、脳脊髄液減少症であることが判明したものであり、認定において非常に難しい事案であったと思われますが、和歌山地裁は、労災事故から脳槽シンチグラフィー検査までの約3年の間の原告の症状の経過を丁寧に認定することによって、労災事故と脳脊髄液減少症の因果関係を認めていますので、非常に参考となる判決といえるでしょう。
本判決は、脳脊髄液減少症についての労災認定について少なからず影響を及ぼすでしょうし、脳脊髄液減少症の認定方法としては、交通事故の事例にも影響を及ぼすものと考えられますので、今後の裁判所の動向が注目されます。
3 脳脊髄液減少症についての補足説明
(1)主な症状
頭痛、頚部痛、めまい、耳鳴り、視機能障害、倦怠、易疲労感が主な症状です。
これらの症状は、座位、起立位により3時間以内に悪化することが多いとされています。脳脊髄液減少症の主症状のうち、比較的初期の症状としては起立性頭痛で、その他の症状としては、脳神経症状と考えられるものとして、目のぼやけ、眼振、動眼神経麻痺、複視、光過敏、視野障害、顔面痛、聴力低下、視覚機能障害としては、光過敏や視野障害、複視などの症状があります。
他に、顔面痛や聴力低下、意識障害、小脳失調、歩行障害、吐気など様々な症状があります。
(2)診断方法
診断方法としては以下のような画像診断があります。
①RI脳槽・脊髄腔シンチグラフィー
放射性同位体から放出される放射線を検出し、その分布を画像化するという画像診断方法(シンチグラフィ)の一つで、針を使って髄液内に放射性同位元素(RI:ラジオ・アイソトープ)を注入して、RI(放射性同位元素)の動きや消失具合を観察する検査方法。
この際、脊髄硬膜に穴が開いていると、そこから髄液が漏れていれば、髄液とともに、注入したRI(放射性同位元素)が漏出している映像が撮影されることになります。
②CTミエログラフィー
脊髄腔の形状・交通性を診断するための臨床検査のひとつ。腰椎もしくは頚椎から造影剤を脊髄腔内に注入して、X線でその拡散の様子を透視・撮影する検査方法。MRIに比べて、造影剤を使用することによる危険性、脊髄腔を穿刺するという侵襲を伴うため、現在の施行は減少傾向にあります。
脊髄硬膜に穴が開いて脊髄液が漏出している場合、脊髄腔へ注入した造影剤も硬膜外へ漏出することになり、そのことが画像から明らかとなります。
③MRIミエログラフィー
造影剤を使用せずに脊髄腔を撮像するもので、脊髄腔から脳脊髄液が漏れているかを確認する検査。
(3)診断基準
脳脊髄液減少症の診断基準としては、これまで下の①~③の基準がありました。
これに加えて、厚生労働省の研究班が発表した基準として④が新たに加わりました。
①国際頭痛学会の分類
以下の項目を充たすものを特発性低髄液圧性頭痛(原因が不明な髄液漏による頭痛)として診断する。
※国際頭痛分類では、髄液漏出の原因がはっきりしているものを髄液漏性頭痛、
漏出の原因が不明なものを特発性低髄液圧性頭痛として区別する。
- A 頭部全体及び、又は鈍い頭痛で、座位又は立位をとると15分以内に増悪し、
- 以下の少なくとも1項目を充たし、かつDを充たす。
- ⅰ 項部硬直
- ⅱ 耳鳴
- ⅲ 聴力低下
- ⅳ 光過敏
- ⅴ 悪心
- B 少なくとも以下の1項目を充たす
- ⅰ 低髄液の証拠をMRIで認める(硬膜増強など)
- ⅱ 髄液漏出の証拠を通常の脊髄造影、CT脊髄造影又は脳槽造影で認める。
- ⅲ 座位髄液初圧は60ミリ水柱未満(※正常値は100~150ミリ水柱)
- C 硬膜穿刺その他髄液漏の原因となる既往がない。
- D 硬膜外血液パッチ(ブラッドパッチ)後、72時間以内に頭痛が消失する。
②日本脳神経外傷学会の基準
(前提基準)
| 1 | 起立性頭痛 頭部全体及びまたは鈍い頭痛で、座位または立位をとると15分以内に増悪する頭痛のこと |
|---|---|
| 2 | 体位による症状の変化 国際頭痛分類に示される頭痛以外の症状として挙げられる ➊頚部硬直➋耳鳴り➌聴力低下➍光過敏➎悪心 |
(大基準)
| 1. | 造影MRIでびまん性の硬膜肥厚増強 |
|---|---|
| 2. | 腰椎穿刺にて低髄液圧(60mm水柱以下)の証明 |
| 3. | 髄液漏出を示す画像所見=脊髄MRI、CT脊髄造影、RI脳槽造影のいずれかによって、髄液漏出部が特定されたものを指す。 |
(前提基準1項目)+(大基準1項目以上)で低髄液圧症候群と診断
なお、外傷性と診断されるためには、外傷後30日以内に発症したことと外傷以外の原因がないことが必要となる。
③脳脊髄液減少症研究会ガイドライン作成委員会の基準
ⅰ 主な症状
頭痛、頚部痛、めまい、耳鳴り、視機能障害、倦怠、易疲労感が主な症状で、これらの症状は座位、起立位により3時間に以内に悪化することがおおく、症状についての付帯事項 低髄液圧症候群には、前記主要症状以外に、多彩な随伴症状のある例が報告されている。
| A | 脳神経症状 目のぼやけ、眼振、動眼神経麻痺(瞳孔散大、眼瞼下垂)、複視、光過敏、視野障害、顔面痛、顔面しびれ、聴力低下、めまい、外転神経麻痺、顔面神経麻痺、耳鳴り、聴覚過敏など |
|---|---|
| B | 脳神経以外の神経機能障害 意識障害、無欲、小脳失調、歩行障害、パーキンソン症候群、痴呆(認知症)、記憶障害、上肢の痛み・しびれ、神経根症、直腸膀胱障害など |
| C | 内分泌障害 乳汁分泌など |
| D | その他 嘔気嘔吐、頚部硬直、肩甲骨間痛、腰痛など |
ⅱ 画像診断
A RI脳槽・脊髄液腔シンチグラフィー
下記の1項目以上が認められれば、髄液漏出とする。
| ⑴ | 早期膀胱内RI集積 RI注入3時間以内に頭蓋円蓋部までRIが認められず、膀胱内RIが描出される。 |
|---|---|
| ⑵ | 脳脊髄液漏出画像 クモ膜下腔内にRIが描出される。 |
| ⑶ | RIクリアランスの亢進 脳脊髄液腔RI残存率が24時間後に30%以下であること |
| ※ | 穿刺後の髄液漏出を最小限にするため、細いルンバール針を用いる。 |
| ※ | 注入後3時間臥床を保つ(RIの早期頭蓋内移行を避けるため)。 |
| ※ | 座位・立位での漏出をみるため3時間以降は安静臥床を解除する。 |
④厚生労働省研究班による厚労省中間報告基準
厚生労働省の研究班が、中間報告という形ではあるものの、脳脊髄液減少症について、画像判定基準とその解釈を発表しました。
この厚労省の研究班による画像診断基準は、日本脳神経外科学会や日本頭痛学会等の学会によって承認されています。
厚労省研究班の発表は以下のとおりです。
A 脊髄MRI/MRミエログラフィー
1 硬膜外脳脊髄液
【判定基準】
| ⅰ | 硬膜外に水信号病変を認めること |
|---|---|
| ⅱ | 病変は造影されないこと |
| ⅲ | 病変がくも膜下腔と連続していること |
※ 静脈叢やリンパ液との鑑別が必要
※ Perineural cystや正常範囲のnerve sleeve拡大を除外する必要あり
【特徴】
MIP像(MRミエログラフィー)における所見の陽性率は低いが、重要な所見となる。
脊髄MRIの脂肪抑制T2強調水平断像と脂肪抑制造影T1強調水平断像による脊柱管内における硬膜外脳脊髄液の所見は診断能が高い
【解釈】
硬膜外の水信号病変のみ → 『疑』所見
病変が造影されない場合 → 『強疑』所見
病変がくも膜下腔と連続している場合 → 『強疑』所見
病変が造影されず、かつ、くも膜下腔と連続している場合 → 『確実』所見
2 硬膜下脳脊髄液
【特徴】
理論上あり得るが実際の診断例はない
※ くも膜嚢胞との鑑別が必要
【解釈】
異常所見には含めない
B 脳槽シンチグラフィー
1 硬膜外のRI集積
【判定基準】
<陽性所見>
| ⅰ | 正・側面像で片側限局性のRI異常集積を認める |
|---|---|
| ⅱ | 正面像で非対称性のRI異常集積を認める |
| ⅲ | 頚~胸部における正面像で対称性のRI異常集積を認める |
<付帯事項>
ⅰ 腰部両側対称性の集積(クリスマスツリー所見等)は参考所見とする
<理由>
※ 穿刺部からの漏出等を除外できない
※ PEGでは硬膜下注入がしばしば認められた
<読影の注意事項>
| ⅰ | 正確な体位で撮像されていること、側弯症がないこと |
|---|---|
| ⅱ | 腎や静脈叢への集積を除外すること |
| ⅲ | Perineural cystや正常範囲のnerve sleeve拡大を除外すること |
| ⅳ | 複数の画像表示条件で読影すること |
※ 脳槽シンチグラフィーは撮像条件や画像表示条件が診断能力に強く影響
するが、未だ条件の標準化はなされていない。
【特徴】
本法は脳脊髄液漏出のスクリーニング検査法と位置付けられる
本法のみでは脳脊髄液漏出を確実に診断できる症例は少ない
【解釈】
片側限局性のRI異常集積 → 『強疑』所見
非対称性のRI異常集積 → 『疑』所見
頚~胸部における対称性の集積 → 『疑』所見
2 脳脊髄液循環不全
【判定基準】
24時間像で脳槽より円蓋部のRI集積が少なく、集積の遅延がある
※ いずれかの時相で、脳槽内へのRI分布を確認する必要がある
【特徴】
脳脊髄液漏出がある場合に、一定の頻度で認められる
【解釈】
円蓋部のRI集積遅延 → 脳脊髄液循環不全の所見
脳脊髄液漏出『疑』所見+脳脊髄液循環不全 → 『強疑』所見
脳脊髄液漏出『強疑』所見+脳脊髄液循環不全 → 『確実』所見
3 2.5時間以内の早期膀胱内RI集積
【判定基準】
観察条件を調整して膀胱への集積を認めれば、陽性とする
【特徴】
正常者でも高頻度にみられる。正常所見との境界が明確ではなく、今回の判断基準では採用しない
【解釈】
客観的判定基準が確立されるまでは「参考所見」にとどめ、単独では異常所見としない
C CTミエログラフィー
1 硬膜外の造影剤漏出
【判定基準】
硬膜外への造影剤漏出を認める
| ⅰ | 画像上、解剖学的に硬膜外であることを証明すること |
|---|---|
| ⅱ | 穿刺部位からの漏出を連続しないこと |
| ⅲ | 硬膜の欠損が特定できる |
| ⅳ | くも膜下腔と硬膜外の造影剤が連続し、漏出部位を特定できる |
【特徴】
症例の蓄積が少ない
穿刺部からの漏出等を否定できれば、現時点で最も信頼性の高い検査法である
【解釈】
硬膜外に造影剤を証明できる → 『確実』所見
硬膜の欠損や漏出部位を特定 → 『確定』所見
2 硬膜下腔への造影剤漏出
【判定基準】
硬膜下腔への造影剤漏出を認める
| ⅰ | 画像上、解剖学的に硬膜下腔であることを証明すること |
|---|---|
| ⅱ | 穿刺部位からの漏出を連続しないこと |
| ⅲ | くも膜の欠損が特定できること |
| ⅳ | くも膜下腔と硬膜下腔の造影剤が連続し、漏出部位を特定できる |
【特徴】
理論上あり得るが実際の診断例はない
※ くも膜嚢胞との鑑別が必要
【解釈】
異常所見には含めない
4.おわりに
(1)保険会社のみならず病院もなかなか理解してくれないとの現状
ここまで、脳脊髄液減少症について、診断方法や診断基準、保険会社の対応、裁判所の基本的姿勢など様々な観点からご説明してきました。
『脳脊髄液減少症』という症例は、今現在あまり世間に認知されていない病態であるというのが実情です。
すでにご説明したとおり、脳脊髄液減少症により生じる頭痛、めまい、耳鳴り、倦怠感などは、非常に重くなることも多く、患者さんは想像以上に苦しい生活を送っておられます。患者さんの中には、脳脊髄液減少症であることすら判明しておらず、自分に生じている症状の原因が分からず、精神的にも苦しめられている人も少なからずいると思います。
また、脳脊髄液減少症を発症している患者さんでも、一見すると健常者と変わらないように見えることから、その症状について一般の理解を得難いということもあります。
脳脊髄液減少症の診断には専門的で難しい部分もあることから、専門家でない医師によって見逃されてしまっているかもしれません。単なる頚椎捻挫や腰椎捻挫、いわゆるむち打ちの症状で済まされてしまい、医師の考えと自分の症状の重さが一致しないことに思い悩んでいる方もいると思います。
さらには、自分の症状が単なるむち打ち症よりも重いことを医師に訴えてもじきに改善するからと取り合ってもらえず、それでも症状を訴え続けると精神的な症状(うつなど)だとして心療内科の受診を勧められてしまい、ますます孤立感を深めてしまうなどということも少なからずあるようです。
そうなってしまうと、本来力を合わせていくべき存在の医師との信頼関係にひびが入ってしまうとともに、「自分は、本当はどんな傷病なのか」が分からず不安な気持ちが募ってしまいます。これが長期間続いてしまうと、本当に精神的な病になってしまってもおかしくないと思います。
そうならないためにも、まずは、自分の症状をしっかりと把握し、脳脊髄液減少症が疑われる場合、現在受診している医師の意見と自分の抱える症状がずれていると感じたら、脳脊髄液減少症の専門医を探し、一度受診されることをお勧めします。
何も分かっていない医師のもとにやみくもに通い続けることは百害あって一利なしです。まずは正しい診断を受けられる病院を探してみましょう。
(2)弁護士事務所からも必ずしも歓迎されるとは限らないと思われること
脳脊髄液減少症を発症している方は、弁護士事務所からもあんまり歓迎されるとは限らないのが現実だと思います。被害者の被害感情が強い割に、裁判所の運用も実際の被害の実態からはかけ離れていることが多く、「裁判までやったけれど、あんまり期待した程には賠償金を得られなかった。」という結末に終わることも多いからです。
しかし、弁護士業界も競争が厳しくなり、従前はあまり積極的には引き受けてもらえなかった事案であっても、こうして裁判例を研究対象としている法律事務所も増えてきました。社会内で孤立していた方々に対し、法律の世界の光があたることは司法改革の意図していたところと合致するはずです。被害にあって苦しまれている方々が、いつまでも泣き寝入りする世の中であってはならないと思います。
最後に、現在も脳脊髄液減少症の症状に苦しんでいらっしゃる被害者の方々にとって、本稿が少しでもお役にたてることを願っております。
もっと知りたい
労働能力喪失率





